2021年8月19日 星期四
糖尿病怎麼治療?讓各國治療指引告訴你方向!
作者:劉承恩
糖尿病有這麼多種藥物 (參照這麼多藥到底是在吃什麼的?談糖尿病與藥物種類),我到底適合哪一種呢?哪一種藥物對我最好最有利呢?以下會和大家分享各國醫療指引的建議。
2019年歐洲心臟學會與歐洲糖尿病研究學會糖尿病與心血管疾病治療指引
建議動脈粥狀硬化心血管疾病(atherosclerotic cardiovascular disease,ASCVD)與極高心血管疾病風險患者優先使用第二型鈉-葡萄糖轉運蛋白抑制劑 (sodium-glucose cotransporter-2 inhibitor,SGLT2i)和注射用的第一型升糖素類似胜肽受體促效劑 (glucagon-like peptide-1 agonist,GLP1-RA)。
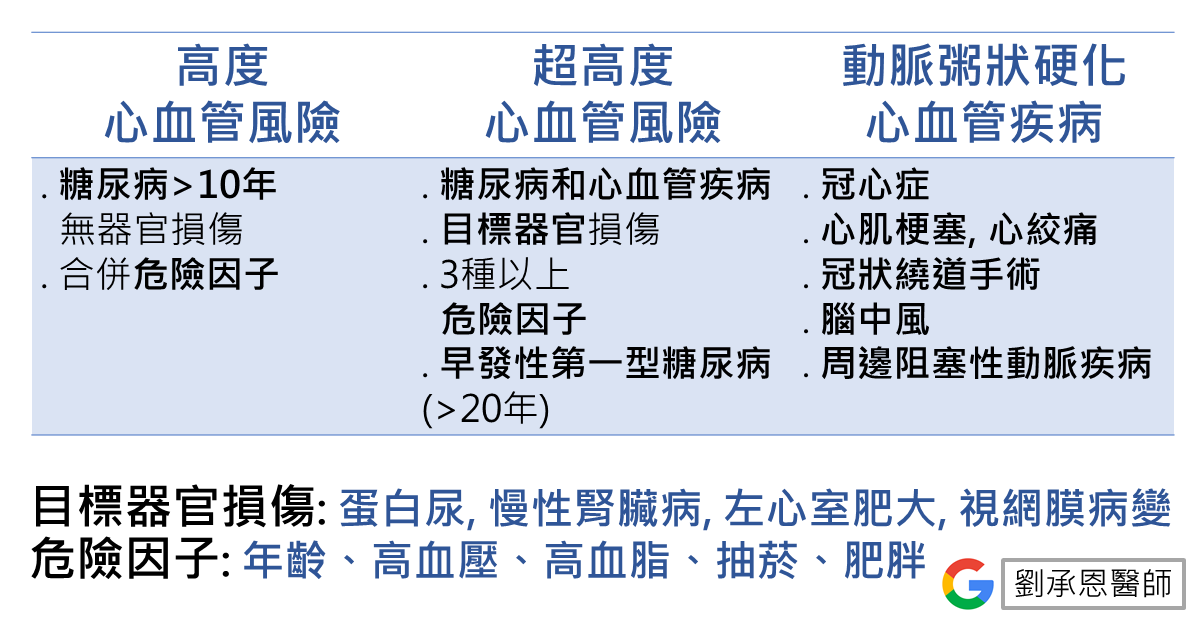
所謂的動脈粥狀硬化心血管疾病(atherosclerotic cardiovascular disease,ASCVD)和高心血管疾病風險患者包括以下幾類疾病。
若是病人有以上高風險心臟血管疾病,2019歐洲糖尿病治療指引甚至建議可以在糖尿病第一線用藥Metformin之前就先使用上SGLT2i和GLP1-RA。當然以目前健保和國內治療指引還是必須以Metformin當作第一線用藥。
2020年台灣第二型糖尿病臨床照護指引修訂版
2020年修訂版的亮點在於糖化血色素HbA1c 7.5%以上 (過去是8.5%以上)就可以在第一線用藥Metformin之後再加上其他機轉的藥物。有高血糖症狀(多吃、多喝、多尿、體重減輕)仍然優先使用胰島素 (Insulin),而選擇哪一種藥物當作第二或第三線用藥則需要評估病人是否有心臟或腎臟疾病,並考量病人主要的問題!詳細藥物可參考前一篇這麼多藥到底是在吃什麼的?談糖尿病與藥物種類。
若想降低心臟血管疾病風險,則優先以噻唑烷二酮類 (Thiazolidinediones,TZD)、SGLT2i、GLP1-RA為主要治療。
2021年美國糖尿病協會American Diabetes Association (ADA)糖尿病治療指引
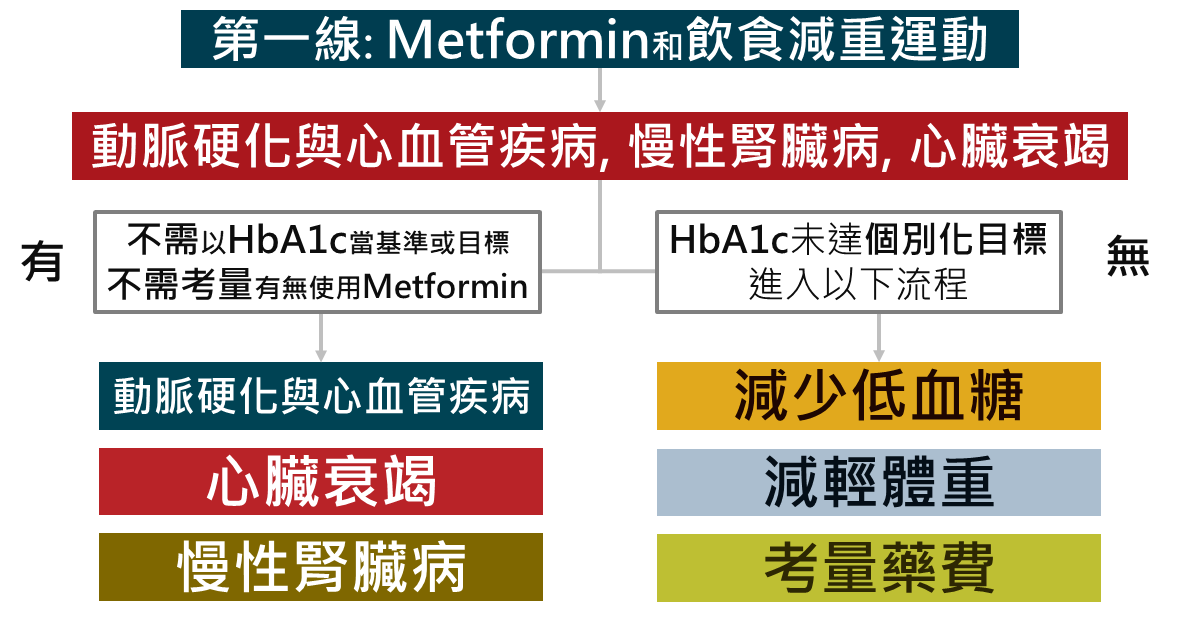
2021年美國糖尿病治療指引同樣強調對動脈硬化、心臟血管疾病、心臟衰竭與慢性腎臟病的器官保護,若沒有以上疾病,就看病人需要減少低血糖風險、減輕體重或是考量藥物費用。
若病人有慢性腎臟病,優先使用SGLT2i(Canagliflozin 和 Dapagliflozin 有腎病變預後好處醫學證據),若無法忍受SGLT2i,則選用有心血管預後好處的GLP1-RA。
> Dulaglutide > Exenatide)外,SGLT2i也可以有效減重。
如果考量藥物費用,老藥通常比較便宜,新藥(SGLT2i和GLP1-RA)通常較為昂貴。
以下是整理美國糖尿病協會針對各種不同需求建議使用的藥物。
看完了歐洲、台灣、美國的治療指引,是不是發現SGLT2i和GLP1-RA時常榜上有名呢?沒錯,這兩種藥物就是目前糖尿病治療的當紅炸子雞,相信未來會有更多研究證實他們的好處!
2021年8月12日 星期四
這麼多藥到底是在吃什麼的?談糖尿病與藥物種類
作者:劉承恩
王奶奶是新診斷的糖尿病患者,在接連一系列的檢查中,也發現有慢性腎臟和與心臟衰竭,她拿著手上的數包藥物,顯得有些不知所措,"醫生啊!為什麼我要吃這麼多藥呢?這些藥物效果怎麼樣啊?有沒有什麼副作用呢?"王奶奶擔心的問。
認識糖尿病
從統計上來看,2017年全球共有4億2千5百萬名糖尿病患,預計到2045年會增加為6億2千9百萬名。台灣每年新發生糖尿病患者數約為16萬人,且絕大多數為第二型糖尿病。
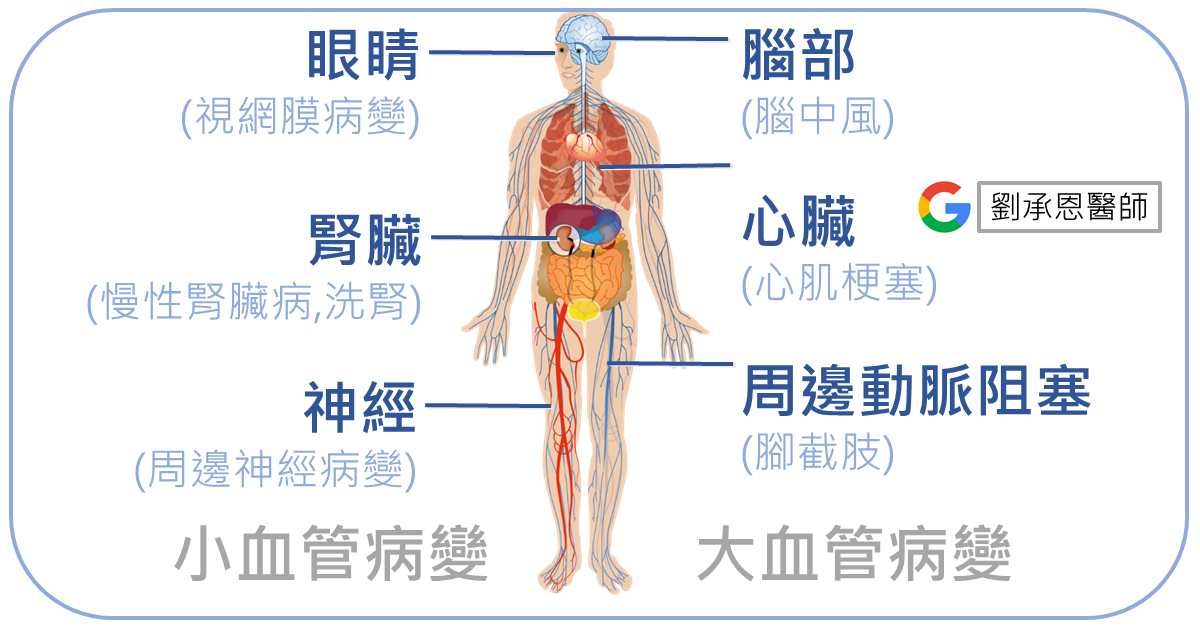
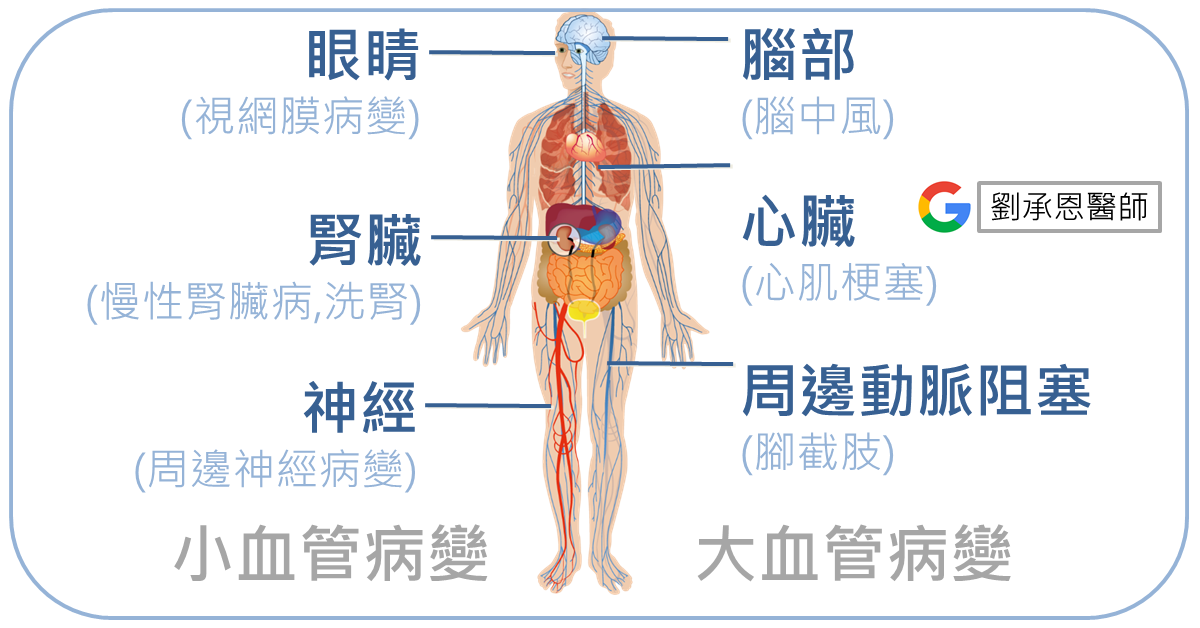
糖尿病是萬病之源,併發症涵蓋大血管病變 (腦中風、心肌梗塞、腳截肢)和小血管病變 (視網膜疾病、慢性腎臟病、洗腎、周邊神經疾病),因此在治療血糖的同時必須兼顧其他器官的照護。
糖尿病治療觀念與控制目標
糖尿病的治療觀念持續在修正,從一開始追求把血糖降得越接近標準越好,到個人化療程、追求安全避免低血糖。近年的治療重點則著重風險預防,包括使用有心臟和腎臟保護效果,並額外增加減重好處的藥物。
所謂個人化血糖控制,就是要綜合評估病人低血糖的風險、糖尿病罹病期的長短、剩餘壽命的長短和共病症的多少來設定適合的目標。我們會以糖化血色素(HbA1c) 7%為標準,個人化設定嚴格(HbA1c <6.5%)或寬鬆(HbA1c <8%)的目標。
血糖藥物分類
除了傳統胰島素注射之外,市面上已經推出的口服降血糖藥物包括便宜又有效的雙胍類(Biguanides) Metformin,磺醯尿素類 (Sulfonylureas),和快速胰島素分泌刺激劑 (Meglitinide)。
其他三類較少低血糖風險的藥物包括噻唑烷二酮類 (Thiazolidinediones,TZD),雙基胜肽酶-4抑制劑 (Dipeptidyl peptidase-4 inhibitor,DPP4i),和阿爾發-葡萄糖苷酶抑制劑 (α-glucosidase inhibitor,αGi)。
近年來的當紅炸子雞首推有心臟和腎臟保護效果,並且可以減重降血壓的第二型鈉-葡萄糖轉運蛋白抑制劑 (sodium-glucose cotransporter-2 inhibitor,SGLT2i)和注射用的第一型升糖素類似胜肽受體促效劑 (glucagon-like peptide-1 agonist,GLP-1 RA)。
還在擔心不知道吃了什麼藥嗎?快把自己的藥袋打開來,找出藥物學名的位置,對照看看上面的表格,就知道醫師到底開了什麼藥物給你囉!我們將在下一單元和大家談談,既然有這麼多種藥物,我到底適合哪一種呢?哪一種藥物對我最好最有利呢?請繼續收看糖尿病怎麼治療?讓各國治療指引告訴你方向!
2021年8月9日 星期一
阿嬤,妳為什麼沒感覺?談糖尿病神經病變
作者:劉承恩
"阿嬤,阿嬤,妳的腳為什麼沒感覺?"相信大家一定廣告中可愛童真的小女孩記憶猶新,但廣告中阿嬤的腳為什麼會沒有感覺呢?這就要從糖尿病的神經病變說起。
說起糖尿病,真是萬病之源。從大血管病變 (腦中風、心肌梗塞、腳截肢)到小血管病變 (視網膜病變、慢性腎臟病、洗腎、周邊神經病變),對全身器官影響很大,也影響到患者的生活品質。以下我將針對糖尿病神經病變的分類、危險因子、鑑別診斷和治療為大家說明。
分類
糖尿病神經病變並無統一診斷標準,只要是糖尿病患者,排除其他周邊神經病變病因,以理學檢查或電生理測試,呈現周邊神經功能異常的徵兆症狀,就可診斷為糖尿病神經病變。
以台灣本土的研究來看,以不同的篩檢方法(音叉震動、電生理檢查、疾病分類代碼ICD-9、密西根神經病變篩檢量表)來看,盛行率大約為30%。
糖尿病神經病變的發作型式可以分為因血糖不穩導致的急性神經病變,和長期糖尿病導致的慢性感覺運動神經病變。
糖尿病神經病變典型症狀包含末梢燒灼痛、針刺般疼痛、麻木,對觸碰、振動失去對稱性的遠端感知或喪失對針刺與溫度的感覺。
危險因子
根據研究,危險因子和年齡、糖尿病罹病期、高血壓、高血脂、肥胖、抽菸皆有相關。其中以糖化血色素 (HbA1c) 控制不佳和疾病呈現強烈正相關。
血糖控制不佳會導致糖尿病小血管病變 (視網膜病變、慢性腎臟病、周邊神經病變)明顯增加,彼此之間也有相關性。所以當腎臟科醫師和眼科醫師診斷出您有慢性腎臟病或視網膜疾病時,有很高比率您也有糖尿病神經病變。
診斷
症狀上可分為疼痛型症狀 (燒灼痛、刀割痛、觸電痛、冰凍痛、抽痛、針刺痛)或非疼痛型症狀 (無知覺、麻木)。可以用密西根足部神經病變篩檢量表 (MNSI)計算分數,或是使用音叉 (震動感覺)、單股纖維 (壓力感覺)、棉花 (輕觸感覺)、金屬湯匙 (溫度感覺)、牙籤 (疼痛感覺)來診斷。或以精密檢測(電生理檢查、神經切片、排汗測試等)來輔助。
鑑別診斷
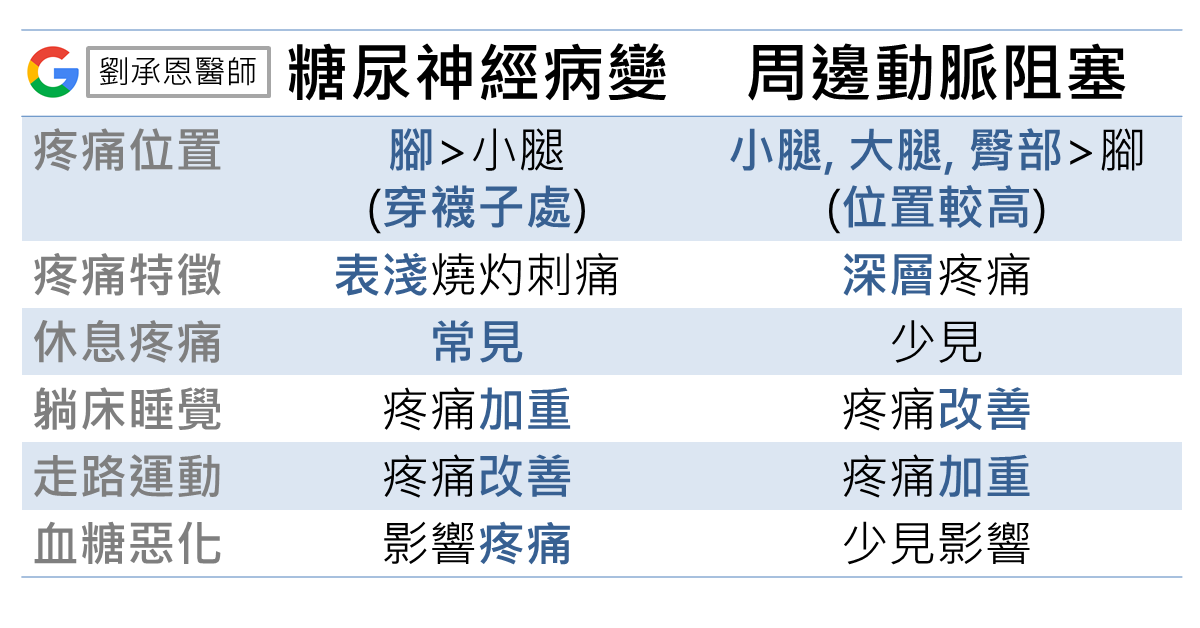
第一個鑑別診斷是周邊阻塞性動脈疾病 (Peripheral arterial occlusion disease, PAOD),可以由疼痛位置和休息後是否能緩解做判斷。
第二個鑑別診斷是尿毒性神經病變 (Uremic neuropathy),和腎功能惡化有關,需要靠透析甚至腎臟移植才能改善。
治療
治療方向包括預防(控制高血壓、高血糖、高血脂)、非藥物治療 (運動、心理治療、衛教、生活方式改善),和藥物治療 (抗癲癇藥物、抗憂鬱藥物、鴉片類藥物、外部用藥)。
目前在美國、歐盟、台灣皆有糖尿病神經病變適應症的藥物包括Pregabalin (Lyrica利瑞卡)和Duloxetine(Cymbalta千憂解)。普遍來說神經病變改善幅度與劑量相關,但相對的副作用也會更多。副作用包含嗜睡、頭暈、體重增加和腸胃道症狀。
重點整理
糖尿病神經病變的危險因子包含血糖控制不佳、年紀大、高血壓、高血脂和腎臟病。糖尿病小血管併發症(眼睛視網膜病變、慢性腎臟病、周邊神經病變)時常接連出現,當醫師發現其中一種併發症時,需要注意到另外兩種併發症可能同時存在。目前各國臨床治療指引大都建議使用Pregabalin和Duloxetine做治療,詳情請與您的醫師討論。
2021年8月4日 星期三
洗腎旅程,自由加成:介紹腹膜透析
作者:劉承恩
隨著慢性腎臟病的惡化,腎臟會逐漸失去排酸、排毒、排水、調節電解質與分泌紅血球生成素的功能。當腎功能惡化到末期腎臟疾病時,就需要腎臟替代療法介入,可以選擇的方式包括血液透析(洗腎)、腹膜透析(洗肚子)和腎臟移植(換腎)。雖然腎臟移植在存活率和生活品質上是首選,但因為器官捐贈遠不足需求,在等待移植前就必須在血液透析和腹膜透析中做選擇。
台灣透析現況
根據2020台灣腎病年報,透析盛行數2018 年有 84615 人,男性多於女性,年齡方面以
40-64 歲人數最多。糖尿病比率為 47.8% ,使用腹膜透析比率為 8.1%
。之所以透析人數比例差距甚大,可能是病患在決定治療方式時,並不完全了解兩種透析方式的相關資訊,其實經過評估後或許有更多病患可以選擇腹膜透析,保持原有的生活型態。
血液透析與腹膜透析主要差異在生活型態
國內外研究顯示,選腹透的病人平均年紀較輕,主要因為年輕人自我照護能力好,也因為上班工作因素喜歡較彈性自由的腹膜透析。腹膜透析可以免去醫院往返的辛苦,也不需要每周三次扎針。因此,若病人仍有殘餘腎臟功能,自我照護或家屬/外勞照護能力好者其實可以優先選擇腹膜透析。以下是血液透析和腹膜透析的相關比較。
腹膜透析分類
腹膜透析治療分為兩大類型,一種是手動洗(連續可活動式腹膜透析continuous ambulatory peritoneal dialysis,簡稱CAPD),一種是機器洗(全自動腹膜透析automated peritoneal dialysis,簡稱APD)。手動洗是趁白天空檔手動換液,一天操作4至5次;機器洗是透過健保提供的機器,於睡眠時自動洗腎。
全自動腹膜透析近年結合雲端傳輸科技,可自動將洗腎數據上傳至「雲端醫療管理平台」,讓醫護能隨時掌握腎友透析情形。近年適逢新冠肺炎疫情,此種新型的遠距醫療功能相信會越發重要。
腹膜透析衛教影片
為了讓大家更了解腹膜透析,我們就一起來欣賞衛教影片吧!
腹膜透析介紹 (國語版)
腹膜透析介紹(台語版)
腹膜透析介紹(客語版)
看完了以上介紹,想對腹膜透析有更多了解嗎?歡迎找您的腎臟科醫師諮詢喔!
2021年8月2日 星期一
腹膜透析腹膜炎的致病菌與治療
上一篇文章中提到腹膜透析相關腹膜炎的成因與症狀,這一篇文章要來談到致病菌與治療。
致病細菌
從致病菌的比例上來說,大約45~65%是革蘭氏陽性菌、15~35%是革蘭氏陰性菌、3~5%是黴菌造成。有些時候並不一定會培養出細菌,這時候就要使用經驗性抗生素治療。
常見的革蘭氏陽性菌包括葡萄球菌(Staphylococcus spp)、鏈球菌(Streptococcus spp)、金黃色葡萄球菌(Staphylococcus aureus)、腸球菌(Enterococcus spp)與棒狀桿菌(Corynebacterium spp)。
常見的革蘭氏陰性菌包括大腸桿菌(Escherichia coli)、克雷伯氏菌(Klebsiella spp)與綠膿桿菌(Pseudomonas aeruginosa)。黴菌感染並不常見,若確診為黴菌感染需要將透析導管移除。
抗生素治療
在送出腹膜透析液檢體做細胞分析與細菌培養後,須馬上使用能夠涵蓋革蘭氏陽性菌與革蘭氏陰性菌的經驗性抗生素。
涵蓋革蘭氏陽性菌的經驗性抗生素包括第一代頭孢菌素(cefazolin),若有高抗藥性須使用萬古黴素(vancomycin)。
涵蓋革蘭氏陰性菌的經驗性抗生素包括第三或四代頭孢菌素(ceftazidime, cefepime)或是aminoglycoside類抗生素。
就算細菌培養有效,一般也不會使用 quinolones類抗生素做腹腔內治療,一來因為有生物膜(biofilm)導致效果變差,二來容易增加困難梭菌(Clostridium difficile)感染風險。
治療療程
除了凝固酶陰性葡萄球菌(coagulase-negative Staphylococcus)和鏈球菌(Streptococcus)是治療兩周,其餘革蘭氏陽性菌和革蘭氏陰性菌皆須治療三周。
抗生素給予方式
建議優先選用腹腔內抗生素治療,除非病人出現菌血症或敗血症再用靜脈抗生素治療。可以採用連續性(每袋藥水皆加入抗生素)或是間歇性(每天只有一包留置超過六小時的藥水加入抗生素)治療方式,可以先從間歇性治療開始,若治療不如預期再改為連續性治療。
抗生素使用劑量
間歇性治療劑量
連續性治療劑量
評估療效
通常在治療48小時之內臨床症狀會改善,可以再次收取腹膜透析液檢驗白血球細胞數,應該比治療前數量降低。若治療後第三天白血球細胞數仍然大於1000有六成是治療失敗。
移除導管
以下幾種狀況需要考慮移除腹膜透析導管。
1. 頑固性腹膜炎 (Refractory peritonitis),經過適當抗生素治療五天後仍然未見改善。
2. 反覆性腹膜炎(Relapsing peritonitis),四周內再次感染同一菌種。
3. 黴菌感染。
4. 合併腹腔內膿瘍、穿孔。
重點摘要
腹膜透析腹膜炎在確診後須盡快使用經驗性抗生素,以腹膜內抗生素治療為優先選擇,可以使用間歇性或連續性治療。
參考資料
洗肚子好痛:腹膜透析腹膜炎
作者:劉承恩
「啊!肚子好痛!」56歲的蕭先生撫著肚子,因末期腎臟疾病接受腹膜透析一年的他,近來胃口不好又合併腹瀉發燒。原本澄清透明的腹膜透析液開始變得混濁,他想起醫護團隊的叮嚀,立刻前往醫院就診,醫療團隊診斷為腹膜透析相關腹膜炎住院。
腹膜炎是腹膜透析常見的併發症,台灣的腹膜炎發生率平均每人6.7年發生一次,原因大都和腹膜透析本身相關(可能因為無菌操作失當而汙染),其餘腹腔內感染(例如腸胃炎、膽囊炎、闌尾炎、大腸憩室炎)和全身性感染也可能引發腹膜炎。
腹膜透析腹膜炎的典型臨床表現有腹痛(約8~9成)、混濁透析液(約8~9成)和發燒(約3~5成),其餘也可能出現噁心嘔吐(約3~5成)等腸胃道症狀。
就診後應先送檢腹膜透析液,檢測其中的白血球數量以及細菌/黴菌培養。確診方法為白血球超過100 cells/mm3(其中多型核球超過一半),若置放時間過短(不到兩小時)或是免疫功能不全也可能使白血球細胞數偏低。
腹膜透析本身相關的感染最常見為金黃色葡萄球菌屬,腹腔內感染相關腹膜炎也可能出現其餘腸內菌和厭氧菌。
蕭先生的腹膜透析液和血液皆培養出腸球菌,研判是腹腔內感染引起的腹膜炎,經過21天的靜脈抗生素與腹膜透析抗生素,他已經順利出院並繼續腹膜透析治療。
重點摘要
腹膜透析相關腹膜炎診斷標準:臨床症狀(發燒、腹痛、混濁透析液)、腹膜透析液白血球超過100 cells/mm3、腹膜透析液細菌培養陽性三擇二。
參考資料
2021年8月1日 星期日
個人履歷
現任
高雄安馨楠梓內科診所院長
東港安泰醫院腎臟內科兼任醫師
高醫岡山分院腎臟內科兼任醫師
專長
一般內科疾病:感冒、腸胃炎、頭痛、失眠、肩頸痠痛、貧血、體重管理、成人健檢、疫苗注射
三高慢性疾病:糖尿病、高血壓、高血脂、代謝症候群、痛風
腎臟內科疾病:水腫、腰痛、蛋白尿、慢性腎臟病、急性腎衰竭、血液透析、腹膜透析、電解質異常、泌尿道感染
學歷
高雄醫學大學 醫學系
經歷
高雄醫學大學附設中和紀念醫院內科部住院醫師
高雄醫學大學附設中和紀念醫院腎臟內科總住院醫師
高雄醫學大學附設中和紀念醫院腎臟內科主治醫師
衛生福利部屏東醫院腎臟內科主治醫師
東港安泰醫院腎臟內科主治醫師
潮州安泰醫院腎臟內科主治醫師/血液透析室主任
專科執照與學會
醫師考試合格 (醫字第045991號)
衛生福利部戒菸醫師 (基礎戒菸證字第009863號)
糖尿病暨慢性病共同照護網認證醫師 (屏縣糖網字第1110號)
內科專科醫師 (會員編號010157, 內專醫字010197號)
腎臟專科醫師 (會員編號02678, 台腎專醫字S1442號)
獲獎紀錄
高雄醫學大學附設中和紀念醫院98學年度模範實習醫師獎
高雄醫學大學101年度實證醫學競賽第一名
醫策會第13屆醫療品質獎文獻查證臨床組B組銅牌 (13-C20020)
醫策會第14屆醫療品質獎文獻查證進階組最佳潛力獎 (14-C30027)
高雄醫學大學附設中和紀念醫院104學年度模範總住院醫師獎
台灣腎臟醫學會慢性腎臟病臨床診療指引學術視覺化競賽優等獎