為什麼會有次發性副甲狀腺亢進 (Secondary hyperparathyroidism)?
次發性副甲狀腺機能亢進在腎臟衰竭(慢性腎臟病第五期與透析)患者中很常見,可能導致腎性骨病變及心血管鈣化和死亡等併發症。
其致病機轉主要是活性維生素D不足和目標組織對副甲狀腺素的抗性,導致低血鈣;加上腎臟病後期的高血磷,進一步刺激副甲狀腺增生。隨著疾病進展,副甲狀腺增生並產生結節變化,同時鈣敏感受體及維生素D受體的表現減少。
治療目標是讓副甲狀腺素 (iPTH)降低到300~500pg/ml以內。治療方法包括限磷飲食、使用磷結合藥物(如鈣片)來降低血磷,以及使用傳統的活性維生素D3 (Calcitriol)。這些方法在疾病早期有不錯的控制效果,但可能會增加高血鈣及鈣磷乘積上升的風險,進而引發血管鈣化。
其餘治療包括使用擬鈣劑(Cinacalcet)來降低副甲狀腺素(iPTH)。這種治療的優點是不會引起高血鈣和高血磷。然而,它的缺點是價格昂貴(一個月藥費約5000至6000元),並且可能會引發低血鈣和腸胃道副作用。
若藥物無法有效控制次發性副甲狀腺亢進,則可考慮進行副甲狀腺切除術。其優點包括改善高血鈣、高血磷、組織鈣化、骨密度,並提升存活率。全副甲狀腺切除術加上自體移植的風險較高,可能導致永久性低血鈣和飢餓骨症候群 (Hungry Bone Syndrome);而次全副甲狀腺切除術則有較高的副甲狀腺功能亢進復發風險。
想進一步了解的讀者可參照"骨質疏鬆與血管鈣化的殺手: 談次發性副甲狀腺亢進"一文。
新型Paricalcitol活性維生素D2和傳統Calcitriol活性維生素D3的不同
傳統的活性維生素D3 (Calcitriol) 沒有選擇性,因此會作用於所有的維生素D受體。雖然能夠降低副甲狀腺素 (iPTH),但也會活化骨骼和小腸內的維生素D受體,進而增加高血鈣和高血磷的副作用風險。
相較之下,新型活性維生素D2 (Paricalcitol) 主要作用於副甲狀腺上的維生素D受體,直接達到降低副甲狀腺素 (iPTH) 的目標,對骨骼和小腸內的維生素D受體親和力較低,其影響僅為 Calcitriol 的1/10,因此能夠降低高血鈣和高血磷的風險。
簡而言之,傳統的活性維生素D3 (Calcitriol) 像是一把霰彈槍,雖然能夠降低副甲狀腺素,但同時會刺激腸胃道吸收鈣和磷。相較之下,新型活性維生素D2 (Paricalcitol) 像是一把狙擊槍,能夠專一降低副甲狀腺素,而較少影響腸胃道對鈣和磷的吸收。

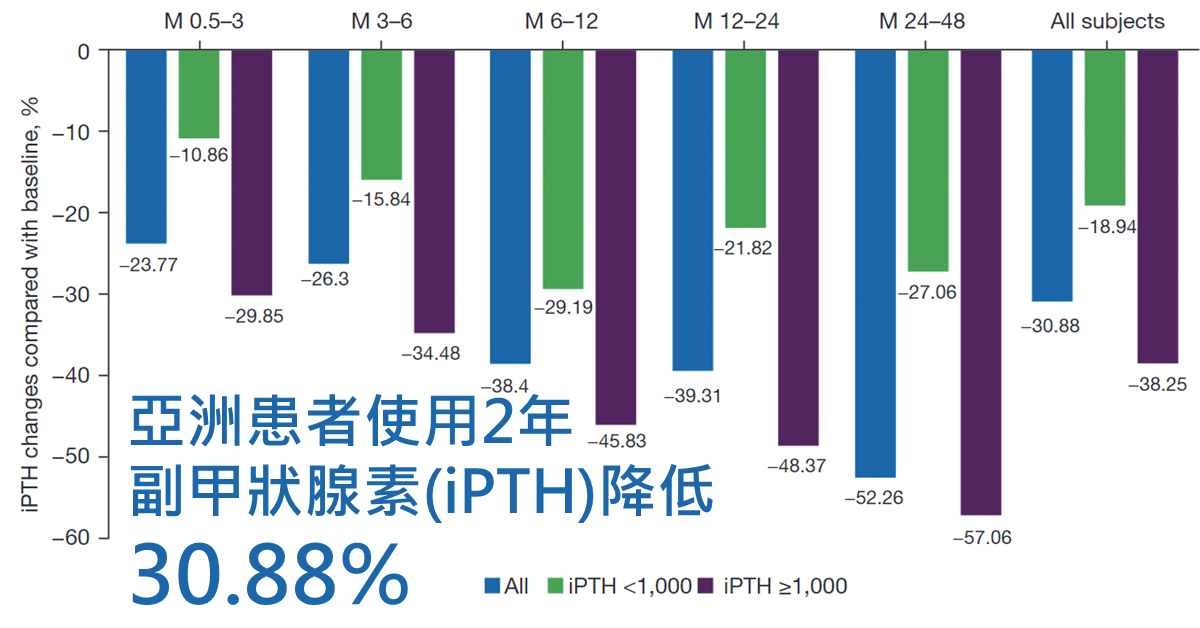
亞洲患者使用2年的回溯性研究(相關連結1)
亞洲的一項回溯性觀察研究顯示,使用新型活性維生素D2 (Paricalcitol)治療24個月後,副甲狀腺素 (iPTH) 平均從1183 pg/mL降至676 pg/mL,下降了30.88%(P<0.0001)。其中,56.14%的患者副甲狀腺素 (iPTH) 數值下降了30%以上,29.34%的患者副甲狀腺素 (iPTH) 數值下降了50%以上。
12至24個月組的血清鈣數值有所增加(P=0.0479),但血清磷數值保持穩定。新型活性維生素D2 (Paricalcitol)的平均劑量為每週20±9微克。研究還發現,新型活性維生素D2 (Paricalcitol)的總劑量越高,副甲狀腺素 (iPTH) 數值下降得越多。
新型Paricalcitol活性維生素D2與傳統Calcitriol活性維生素D3比較(相關連結2)
與傳統的活性維生素D3 (Calcitriol)治療相比,新型的活性維生素D2 (Paricalcitol)在降低副甲狀腺素 (iPTH) 水平方面更具效率,達到超過50%的降低速度顯著更快(P = 0.025),並在約18週內達到理想的治療範圍(100到300 pg/mL)。
此外,接受新型活性維生素D2 (Paricalcitol)治療的患者持續出現高血鈣和/或鈣磷乘積升高的次數顯著少於接受傳統活性維生素D3 (Calcitriol)治療的患者(P = 0.008)。
總結來說,新型的活性維生素D2 (Paricalcitol)相比傳統的活性維生素D3 (Calcitriol)能更快速地降低副甲狀腺素 (iPTH) 濃度,且持續出現高血鈣和鈣磷乘積升高的情況較少。
新型Paricalcitol活性維生素D2顯著降低死亡率16%(相關連結3)
注射傳統的活性維生素D3 (Calcitriol) 治療次發性副甲狀腺亢進後,血鈣和血磷數值的升高可能會加速心血管疾病的惡化並減少透析患者的壽命。
一項歷史研究顯示,接受新型活性維生素D2 (Paricalcitol) 治療的患者的死亡率比接受傳統的活性維生素D3 (Calcitriol) 治療的患者低16%(95%信賴區間,10%到21%)。
在12個月時,新型活性維生素D2 (Paricalcitol) 組的鈣和磷水平分別增加了6.7%和11.9%,而傳統的活性維生素D3 (Calcitriol) 組則分別增加了8.2%和13.9%(P<0.001)。
從傳統的活性維生素D3 (Calcitriol) 換成新型的活性維生素D2 (Paricalcitol) 的患者的兩年存活率為73%,而從新型的活性維生素D2 (Paricalcitol) 換成傳統的活性維生素D3 (Calcitriol) 的患者的兩年存活率為64%(P=0.04)。
接受新型活性維生素D2 (Paricalcitol) 治療的長期血液透析患者相比接受傳統活性維生素D3 (Calcitriol) 治療的患者有顯著的存活優勢。這可能是因為血鈣和血磷數值相對升高較少,從而減少了血管鈣化的風險。
新型Paricalcitol活性維生素D2與擬鈣劑Cinacalcet比較(相關連結4)
在為期28週的研究中,參與者被隨機分派接受新型 Paricalcitol 活性維生素D2 或擬鈣劑 Cinacalcet 加低劑量維生素D,主要比較第21-28週期間達到平均副甲狀腺激素 (iPTH) 數值 150-300 pg/mL 的受試者比例。
在靜脈注射組中,新型 Paricalcitol 活性維生素D2 組有57.7%的受試者達到目標,而擬鈣劑 Cinacalcet 組則為32.7%(P = 0.016)。
在靜脈注射和口服組中,分別有4名 (7.7%) 和0名 (0%) 新型 Paricalcitol 活性維生素D2 治療的受試者發生高血鈣,而分別有46.9%和54.7%的擬鈣劑 Cinacalcet 組治療受試者發生低血鈣。
與擬鈣劑 Cinacalcet 加低劑量維生素D相比,新型 Paricalcitol 活性維生素D2 提供了更好的 iPTH 控制,且高血鈣症的發生率低。